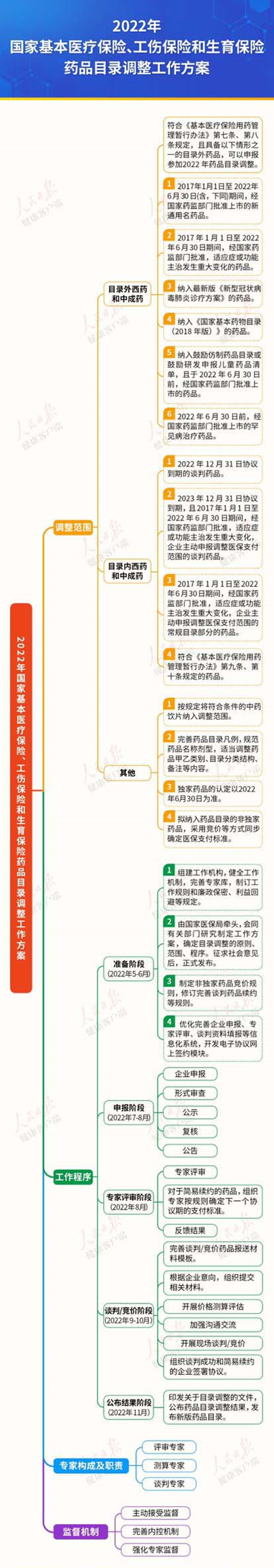
“每一个小群体都不应该被放弃。”在去年医保谈判“灵魂砍价”中,医保谈判代表将原价70多万元/针罕见病新药,最终以3万/针价格谈判成功纳入医保目录。而今年,“优化了申报范围,向罕见病患者、儿童等特殊人群适当倾斜。”更是写进《2022年国家基本医疗保险、工伤保险和生育保险药品目录调整工作方案》。
7月1日起,国家医保局网上申报系统开通,第五轮医保谈判工作正式启动。今年医保目录调整的最大亮点就是,优化了申报范围,向罕见病患者、儿童等特殊人群适当倾斜。
国家医疗保障局专家库成员、中国药科大学研究生院常务副院长丁锦希教授告诉人民日报健康客户端记者,关注罕见病、儿童等特殊群体,不放弃任何一个小群体,医保谈判确实有往这方面转化。国家医保目录调整机制,每年都在优化方案,总的趋势是医保基金管理越来越精细化、科学化,朝着公开、透明、可预测的方向发展。
罕见病新药价格高,医保报销是否压力大?
专家:罕见病总体人数少,医保可以负担
“每一个小群体都不应该被放弃。”在去年医保谈判“灵魂砍价”中,医保谈判代表将原价70多万元/针罕见病新药,最终以3万/针价格谈判成功纳入医保目录。而今年,“优化了申报范围,向罕见病患者、儿童等特殊人群适当倾斜。”更是写进《2022年国家基本医疗保险、工伤保险和生育保险药品目录调整工作方案》。
“这是今年医保谈判的亮点之一。”丁锦希教授介绍,这一举措改善临床上“儿童吃药靠掰,用量靠猜”的困局,缓解罕见病患者的“无药可用”的困境,提高患者用药可及性。
中国外商投资企业协会药品研制和开发行业委员会(RDPAC)执行总裁康韦告诉人民日报健康客户端记者,由于医保谈判目录参照的《第一批罕见病目录》是2018年制定的,只包括了 121种罕见病,收录病种数量有限,还有大量的罕见病药品没有纳入这个目录。我们建议可以不局限于《第一批罕见病目录》里的病种,借鉴国际相关认定标准和国内行业共识,同时结合中国本土国情来综合界定罕见病治疗药品范畴,让更多罕见病药物准入医保,这样可以满足更多罕见病患者的用药需求。
罕见病药物价格过高,年医药费通常几十万甚至数百万,纳入医保是否会影响其他药物报销?
对此,丁锦希教授认为,国际定义,三十万人里只有一人发病才称之为罕见病,因此罕见病整体人数较少,人群可控,总体不会占据过度医保基金报销。但是,由于罕见病的诊断非常复杂,大多数罕见病在我国缺乏系统的诊断和筛查系统,所以我国并没有准确患者人数统计。高值罕见病药物纳入医保后,如果一下子出现很多罕见病患者来报销,这医保可能会承受不了。因此,建立罕见病患者筛查登记系统,明确全国罕见病总体人数,是一些高费用罕见病用药纳入医保的关键前提。

瑞金医院海南医院大夫为罕见病儿童做检查。
首次明确非独家竞价准入通道意义在哪?
专家:解决目录外非独家药品准入难点
“医保谈判是按通用名进行的。对于独家创新药而言,一个通用名往往只有一个药品批文,一个供应商。但对于非独家品种而言,一个通用名后面,有原研药也有仿制药,这给谈判带来了难度。”丁锦希教授介绍,而今年首次明确了非独家竞价准入通道,解决了医保目录外的临床有需求,但总体价格较高的非独家药品的医保准入问题。
非独家药品竞价准入并未在2020、2021年医保谈判中实现。过去,非独家品种准入评审主要从经济性角度出发,可准入的药品必需满足价格较低的前提,这也导致部分临床价格高昂的非独家品种,始终缺乏明确的准入通道。
丁锦希教授进一步解释,本次目录调整工作首次明确竞价准入的具体规则,由专家测算确定医保支付意愿,然后企业自主报价,只要有一家企业报价低于医保支付意愿,该通用名就可纳入目录,并以最低报价作为该通用名的支付标准。若企业最低报价低于医保支付意愿的70%,以医保支付意愿的70%作为支付标准。
这样设置规则有哪些好处?丁锦希教授认为,以最低价及医保支付意愿综合定价,既能够保证竞价准入药品的价格合理性,有效减轻患者负担。又非唯低价论,可避免超低价竞争对企业后续的可持续发展、更甚至对药品质量及正常供应造成的负面影响。竞价准入规则既充分体现国家医保局以参保人为中心的管理理念,又兼顾了医保、患者及企业间多方利益平衡。
创新药准入通道如何优化?
专家:无空窗期、简易续约、药品用PPT介绍
今年,创新药准入截至时间为6 月 30 日,这意味着创新药准入医保没有 “窗口期”。康韦介绍,把 6 月 30 日作为资格认定的截止时间固定下来,这使得医保目录调整的节奏和时间点都可预期了,今年6月30日之前获批的创新药,都有机会通过医保谈判及时纳入医保,可以更加快速的惠及患者。
据统计,截止到 2021 年,医保独家谈判品种目录达275 种。新药医保准入速度显著加快,从审批到纳入医保的中位年限已经缩短至1.1 年,其中 27 个药品在获批当年即通过谈判成功纳入目录。
康韦认为,创新药通过高效的审评审批和医保准入,一方面,能让患者更快地用得上和用得起创新好药而获得救治,另一方面,也让那些真正具备临床价值的创新药发挥价值,从而引导和鼓励医药创新产业的良性发展。
除了“无空窗期”外,今年医保目录内药品续约有了“新规则”。在创新药新增适应症方面,首次采取分类新增机制,即分为简单新增和谈判新增两类。丁锦希教授解释,《谈判药品续约规则》明确,谈判药品无论是否协议期满,如果新增适应症,申请调整支付范围,只要满足一定条件即可采取简单新增模式。
例如,有的抗癌药适应症包含多种癌症,只要新适应症目标人群(用量)不超过原适应症人数(用量),即可适用简单新增模式。丁锦希教授认为,以往新增适应采取“逢增必谈”原则,即医保与企业双方要通过准备大量资料,复杂测算过程和紧张谈判过程。而新规则推行的简单新增模式,只需要依据基金增量比和基金量级“双因素”法,快速确定支付标准的调整幅度,增加了新增适应症的可操作性与可预测性,避免企业乱猜测底价,保证新适应症及时纳入医保目录,造福患者。
此外,今年还增加了通过形式审查药品名单的“公告”环节,组织企业提交申报药品摘要幻灯片。丁锦希教授介绍,企业通过10张PPT,将药品最精华的部分展示给专家,这样既提升了专家综合评审的工作效率,又保证遴选证据的全面性及评审的科学性,还提高企业在医保准入中参与度。
医保基金体量如何?
专家:不影响今年创新医保准入
依据国家医保局最新消息,我国目前已经接种32亿剂次疫苗,疫苗费用1200余亿元。6月17日在国务院政策例行吹风会,国家医疗保障局副局长陈金甫介绍,今年以来,为新冠肺炎患者救治费用,已累计拨付200亿元专项资金。
疫情之下,在日常医保报销外,抗疫费用支出是否影响我国医保基金体量,而对今年医保谈判是否会有影响?对此,丁锦希明确告诉记者,总体来看,医保基金体量还是乐观的,不会影响今年医保谈判工作,也不会影响创新药的准入。
丁锦希教授进一步解释,据了解,今年虽然抗疫支出占用部分医保基金,但从全国看,疫情影响下,老百姓去医院看病治疗也少了,报销费用少了一些。加之,医保局通过推行DRG/DIP支付方式改革,药品与高值耗材集中带量采购、加强基金监管追回骗保基金等措施,大大提高了基金的使用效率,整体医保资金池体量稳定。
康韦介绍,虽然国家医保目录的调整提升了创新药的可及性。但总体来看,我国药品费用中创新药占比并不高。据测算,2020年,医保专利药支出金额为370亿元,仅占国家医保药品总支出的5%左右。
“由于创新药研发投入巨大,需要在上市后的相当长时间内维持一个合理的价格水平,才能收回研发成本。”康韦认为,创新药企业只有实现了前期研发投入的回报,才会持续有动力投入进行新一轮的创新研发。所以,创新药的定价既要考虑到患者的可及性,也需要考虑到创新药的可持续发展。
据《2021年全国医疗保障事业发展统计公报》显示,截至2021年底,全国基本医疗保险参保人数13.6297亿人,参保率稳定在95%以上。2021年,全国医保基金总收入2.872758万亿元,比上年增长15.6%;总支出2.4043.1万亿元,比上年增长14.3%;医保基金当期结存4684.48亿元,累计结存3.6156.3万亿元。
来源:人民日报健康客户端






 健康百科>>
健康百科>>